Chẩn đoán và hướng dẫn thực hành lâm sàng chèn ép tim tại cấp cứu 2024

Shahriar Lahouti
Phạm Hoàng Thiên
1 Lời nói đầu
Chèn ép tim là một quá trình bệnh có khả năng đe dọa tính mạng với vô số biểu hiện lâm sàng, thường dẫn đến chẩn đoán sai và xử trí sai.
Trong thực hành lâm sàng, chèn ép tim không phải là một hiện tượng “tất cả hoặc không”, mà là một tình trạng suy giảm huyết động liên tục. Một số quan niệm sai lầm về chèn ép tim bán cấp có thể khiến chẩn đoán trở nên khó khăn. Chẩn đoán chèn ép tim kịp thời và xử trí thích hợp chỉ có thể thực hiện được khi bác sĩ lâm sàng nắm được sinh lý bệnh của bệnh và giá trị chẩn đoán của các dấu hiệu liên quan.
2 Giải phẫu học
Khoang màng ngoài tim được chứa bởi các lớp thành và lớp tạng. Động mạch cung cấp máu cho toàn bộ màng ngoài tim thông qua các nhánh của động mạch chủ ngực và dòng tĩnh mạch đổ vào tĩnh mạch chủ trên. Sự dẫn lưu của dịch màng ngoài tim xảy ra thông qua bạch huyết màng ngoài tim.
Màng ngoài tim che phủ các phần gốc của tất cả các mạch máu lớn, đó là lý do tại sao vỡ động mạch chủ lên dẫn đến chèn ép tim.
Hiểu được động học tuần hoàn của dịch màng ngoài tim giúp nắm bắt được sự phát triển của tràn dịch màng ngoài tim trong các tình trạng cụ thể, ví dụ như tăng áp động mạch phổi.
3 Sinh lý của chèn ép tim
Bình thường, có khoảng 50cc dịch màng ngoài tim. Áp lực bên trong màng ngoài tim bình thường là -4 đến 1 mm Hg. Các đặc tính vật lý độc đáo của màng ngoài tim được tạo ra bởi màng ngoài tim, phần lớn trong số đó được cấu tạo từ sợi Collagen cứng và chỉ một lượng nhỏ chất đàn hồi Elastin, tạo ra một khả năng giãn nhẹ, được gọi là 'thể tích dự trữ màng ngoài tim - pericardial reserve volume'’ * . Bản chất của mối quan hệ giữa áp lực-thể tích màng ngoài tim được trình bày bên dưới * .

Khi sự tích tụ dịch màng ngoài tim xảy ra vượt quá điểm tới hạn làm cạn kiệt khả năng dự trữ đàn hồi và tái cấu trúc, áp lực bên trong màng ngoài tim (IPP: intrapericardial pressure) nhanh chóng tăng lên và làm suy yếu khả năng đổ đầy tâm trương của tim.
- Chèn ép tim cấp xảy ra với thể tích ít hơn nhiều so với chèn ép tim mạn tính, vì màng ngoài tim không có thời gian để tái cấu trúc khuôn màng ngoài tim.
- Trong chèn ép tim mạn tính, màng ngoài tim đã trải qua quá trình tái cấu trúc, tăng cường khả năng co giãn của nó, tuy nhiên, một lượng đàn hồi nhất định sẽ chỉ cho phép một thể tích dự trữ cố định.
Ở trạng thái sinh lý khỏe mạnh, tiền tải của cả bốn buồng tim thay đổi theo hít vào và thở ra, miễn là các buồng hoạt động bình thường {không nằm trên phần phẳng của đường cong starling}. Như được hiển thị bên dưới, SBP tăng trong thì thở ra ở trạng thái sinh lý:

Trong quá trình sinh lý chèn ép tim, IPP tăng dần và sau đó các buồng tim co lại, dẫn đến giảm độ giãn nở thì tâm trương. Những thay đổi sau đây xảy ra theo kiểu lũy tiến:
- Giảm dần huyết áp tâm thu trong thì hít vào ( sự phụ thuộc lẫn nhau của tâm thất )
Vì khả năng đổ đầy tâm trương RV bị đe dọa do tác động của tràn dịch màng ngoài tim, nên tim phải sẽ đổ đầy trong thì hít vào gây thiệt hại cho tim trái; do đó vách liên nhĩ và liên thất lệch về bên trái (hình bên trái bên dưới). Điều này làm giảm đổ đầy tâm trương LV trong thì hít vào, và do đó cung lượng tim LV và huyết áp tâm thu giảm trong thì hít vào (một thành phần của mạch nghịch trong chèn ép tim).
- Giảm dần cung lượng tim
Sự co rút liên tục của các buồng tim (buồng bên phải xẹp sớm hơn bên trái do áp lực đổ đầy tim phải thấp hơn) trong kỳ tâm trương và giảm dòng chảy tĩnh mạch đến tâm nhĩ phải, dẫn đến cung lượng tim giảm dần và áp lực mạch hẹp hơn.

4 Phổ mức độ nặng của Tamponade
Chèn ép tim không phải là một hiện tượng “tất cả hoặc không”, mà nó có một phổ huyết động khác nhau, từ cái được gọi là “chèn ép tim huyết động – hemodynamic tamponade” ở một thái cực cho đến sốc tắc nghẽn ở thái cực còn lại * , * . Nếu tình trạng sau không được nhận biết và điều trị kịp thời, nó có thể dẫn đến phản ứng nhịp tim chậm và cuối cùng là ngừng tim (PEA).

Chèn ép tim huyết động *
- IPP tăng nhưng vẫn dưới 10mmHg
- IPP cân bằng với áp lực nhĩ phải (RAP) nhưng thấp hơn áp lực nhĩ trái (LAP).
- Sự xẹp buồng tim không xảy ra. Có sự giảm tối thiểu về cung lượng tim và huyết áp tâm thu trong thì hít vào, nhưng vẫn nằm trong phạm vi bình thường
Chèn ép tim trên siêu âm tim, hay còn gọi là chèn ép tim sắp xảy ra
- 10mmHg < IPP < 20mmHg
- IPP cân bằng với LAP.
- Xảy ra hiện tượng xẹp buồng tim bên phải (RA xẹp sớm hơn RV)
- Giảm thêm huyết áp tâm thu trong thì hít vào đáp ứng định nghĩa mạch nghịch lý.
- Cung lượng tim giảm hơn nữa, nhưng không có dấu hiệu sốc lâm sàng
Chèn ép tim lâm sàng (sốc tắc nghẽn)
- IPP > 20mmHg
- Giảm cung lượng tim nghiêm trọng gây ra sốc rõ rệt
Làm sáng tỏ một lầm tưởng phổ biến: Tràn dịch màng ngoài tim này không có ý nghĩa về mặt huyết động!
- Chèn ép tim đi qua một phổ suy giảm huyết động * . Hầu như tất cả các tràn dịch màng ngoài tim đều làm suy giảm huyết động ở một mức độ nào đó. Một số bệnh nhân vẫn không có triệu chứng lâm sàng trong suốt quá trình điều trị và tình trạng tràn dịch thường biến mất sau khi giải quyết các tình trạng liên quan có thể lành tính, ví dụ như viêm màng ngoài tim; trong khi những người khác có thể tiến triển đến chèn ép tim trên lâm sàng biểu hiện dưới dạng sốc rõ rệt .
- Các nghiên cứu đã chỉ ra rằng việc dẫn lưu dịch màng ngoài tim ngay cả ở những bệnh nhân không có triệu chứng sẽ làm giảm RAP và PCWP, làm sáng tỏ quan niệm sai lầm rằng tràn dịch màng ngoài tim không có triệu chứng không có ý nghĩa về mặt huyết động * .
Điều này không có nghĩa là toàn bộ tràn dịch màng ngoài tim phải được dẫn lưu. Tràn dịch màng ngoài tim lượng lớn 'có thể được' điều trị bảo tồn. (Các chỉ định dẫn lưu màng ngoài tim khẩn cấp sẽ được thảo luận dưới đây)
5 Các nguyên nhân
Tràn dịch màng ngoài tim có thể liên quan đến hầu hết các nguyên nhân gây viêm màng ngoài tim, nhưng những nguyên nhân có nguy cơ tiến triển thành chèn ép tim cao hơn là * :
1. Nhiễm trùng : nhiễm trùng do vi khuẩn, nấm, liên quan đến HIV
2. Bệnh ung thư
3. Xuất huyết màng ngoài tim :
- Chấn thương ngực
- Vỡ thành LV sau nhồi máu cơ tim
- Biến chứng của thủ thuật tim
- Bóc tách động mạch chủ
Các nguyên nhân khác gây tràn dịch màng ngoài tim ít có khả năng tiến triển thành chèn ép tim
- Bệnh tự miễn hệ thống
- Viêm màng ngoài tim giai đoạn sớm và muộn trong nhồi máu cơ tim cấp
Cuối cùng, một số tình trạng hầu như không bao giờ tiến triển thành chèn ép tim
- Dịch thấm màng ngoài tim do suy tim hoặc tăng áp phổi
- Dịch thấm màng ngoài tim trong ba tháng cuối của thai kỳ
6 Biểu hiện lâm sàng
Chèn ép tim không phải là một chẩn đoán lâm sàng * . Trên thực tế, chẩn đoán lâm sàng chèn ép tim rất khó khăn vì không có triệu chứng và dấu hiệu gợi ý nào là nhạy hay đặc hiệu. Hơn nữa, biểu hiện lâm sàng khác nhau tùy theo mức độ nghiêm trọng và các phân nhóm của chèn ép tim.

6.1 Thời gian
Sự khởi phát của bệnh có thể được phân loại thành:
- Cấp tính: Chèn ép tim cấp xảy ra trong vòng vài phút, do chấn thương, vỡ tim hoặc động mạch chủ hoặc do biến chứng của thủ thuật tim xâm lấn. Điều này dẫn đến tình trạng giống như sốc tim, nếu không xử lý kịp thời sẽ dẫn đến ngừng tim và tử vong.
- Bán cấp: xảy ra trong vài ngày đến vài tuần và có liên quan đến viêm màng ngoài tim do ung thư, tăng urê huyết hoặc vô căn. Các triệu chứng bao gồm mệt mỏi, tức ngực, khó thở và phù ngoại biên.
6.2 Triệu chứng lâm sàng của chèn ép tim
- Khó thở (mặc dù độ bão hòa oxy bình thường): Dấu hiệu nhạy nhất, xảy ra ở ~90% bệnh nhân.
- Mệt mỏi khi gắng sức
- Tức ngực
- Ngất hoặc tiền ngất khi đứng hoặc đi lại
- Khó thở khi nằm
- Phù ngoại biên (trong chèn ép bán cấp)
- Chèn ép tim nghiêm trọng có thể biểu hiện các dấu hiệu và triệu chứng sốc , ví dụ như thay đổi trạng thái ý thức và suy đa cơ quan.
- Tình trạng chèn ép tim không được điều trị sẽ dẫn đến nhịp tim chậm phản ứng (sắp xảy ra thảm họa) và cuối cùng là ngừng tim ( PEA ).
6.3 Các dấu hiệu thực thể
Nhịp tim nhanh
Nó là một phần của phản ứng bù trừ khi cung lượng tim bị giảm và trái ngược với hạ huyết áp, nó hầu như luôn xuất hiện ở tất cả các bệnh nhân sắp bị chèn ép tim, ngoại trừ những bệnh nhân dùng thuốc làm thay đổi nhịp tim, cũng như khi chèn ép tim có liên quan đến suy giáp .
Nhịp tim chậm
Trong tình trạng chèn ép tim giai đoạn cuối (sắp xảy ra ngừng tim), phản ứng nhịp tim chậm nghịch lý có thể xuất hiện.
Thở nhanh
Nhìn chung, đây không phải là một dấu hiệu đặc hiệu nhưng rất nhạy với sự hiện diện của một bệnh lý nghiêm trọng tiềm ẩn.
Khó thở
Bệnh nhân sắp bị ngừng tim sẽ thở chậm và thở ngáp.
Hạ huyết áp (ví dụ MAP< 65 mmHg)
Đây là dấu hiệu muộn trong chèn ép tim bán cấp. Mặt khác, không phải tất cả bệnh nhân bị chèn ép tim bán cấp đều bị hạ huyết áp.
Các nghiên cứu cho thấy 27% đến 43% bệnh nhân bị chèn ép tim bán cấp bị tăng huyết áp * .
Chỉ số sốc (HR/SBP)
SI là một chỉ số đáng tin cậy hơn nhịp tim nhanh hoặc huyết áp đơn độc để bộc lộ sự mất ổn định tiềm ẩn. Chỉ số sốc > 1 gợi ý khả năng bị sốc.
Áp lực mạch hẹp
Đây có thể là dấu hiệu sớm của việc giảm cung lượng tim.
JVP tăng
6.3.1 Đổ mồ hôi, da lạnh ẩm, nổi vân tím
Gợi ý tưới máu mô kém và trạng thái sốc.
6.4 Mạch nghịch lý
Cơ sở sinh lý: Thông thường, trong thì hít vào, dòng tĩnh mạch đổ vào tâm thất phải tăng lên gây ra sự gia tăng kích thước tâm thất phải, kích thích sự đè ép đối ứng của tâm thất trái (thứ phát do sự hạn chế của màng ngoài tim), dẫn đến giảm cung lượng tim. Điều này sẽ làm giảm huyết áp tâm thu khoảng 10 mmHg.
Định nghĩa : Mạch nghịch lý xuất hiện khi huyết áp tâm thu giảm >10 mmHg trong thì hít vào (hiển thị bên dưới).
Danh pháp : Mạch nghịch lý không phải là một hiện tượng 'nghịch lý' * , mà nó là sự cường điệu của việc giảm huyết áp tâm thu sinh lý trong thì hít vào
Phương pháp đo lường : Có thể được đo chính xác nhất bằng cách kiểm tra đường động mạch qua một số chu kỳ hô hấp.
Mạch nghịch lý tương quan với 👉 sự biến thiên vận tốc dòng chảy trên siêu âm tim. xem bên dưới


Điểm cắt (cutoff): Trong chèn ép tim, mức giảm SBP khi hít vào thường >10 mm . Tuy nhiên, có một số bất đồng về giá trị điểm cắt tối ưu. Đối với bệnh nhân bị hạ huyết áp nặng, giá trị điểm cắt thấp hơn sẽ có độ nhạy cao hơn. Ngay cả khi huyết áp tâm thu giảm 8 mmHg cũng có thể đủ để gọi đó là 'chèn ép tim sắp xảy ra'.
Độ đặc hiệu: Mạch nghịch tăng không hoàn toàn đặc hiệu cho chèn ép tim. Các nguyên nhân khác bao gồm * :
- Béo phì
- Hen, COPD
- RVMI
- Thuyên tắc phổi
- Suy tim sung huyết
- Tràn khí màng phổi áp lực
- Tràn dịch màng phổi hai bên
- Sốc giảm thể tích
Độ nhạy: Mạch nghịch tăng có độ nhạy hợp lý, theo các tài liệu thì độ nhạy là 75-98%. Tuy nhiên, có một số nguyên nhân gây ra mạch nghịch lý bình thường giả tạo mặc dù có chèn ép tim.
- Chèn ép tim áp lực thấp
- Hở van động mạch chủ
- ASD
- RVH không có tăng áp động mạch phổi
- Sốc tim do chèn ép tim nặng
- Giảm độ giãn nở LV, ví dụ rối loạn chức năng tâm trương
- Dính màng ngoài tim cục bộ
- Thông khí áp lực dương
6.5 Dấu hiệu Kussmaul
Cơ sở sinh lý: Bình thường khi hít vào, áp lực tĩnh mạch cổ giảm do áp lực trong lồng ngực âm.
Định nghĩa: Dấu hiệu Kussmaul đề cập đến sự gia tăng nghịch lý của JVP trong thì hít vào
Cơ sở sinh lý bệnh : Trong thì hít vào, cơ hoành di chuyển xuống dưới sẽ đè ép các thứ trong bụng. Điều này làm tăng lượng máu tĩnh mạch hồi lưu từ bụng về ngực. Nếu RV không thể chứa lượng máu tràn vào này, thì lượng máu vào ngực tăng lên sẽ gây sung huyết tĩnh mạch trong lồng ngực, từ đó làm tăng áp lực tĩnh mạch cổ.
Nguyên nhân :
- Suy thất phải (cấp tính hoặc mạn tính), ví dụ:
- Nhồi máu cơ tim thất phải.
- Thuyên tắc phổi.
- Viêm màng ngoài tim co thắt hoặc bệnh cơ tim hạn chế.
Giá trị lâm sàng
- Giá trị chẩn đoán : Sự hiện diện của dấu hiệu Kussmaul cho thấy rối loạn chức năng RV và cần điều tra thích hợp để tìm nguyên nhân có thể.
- Giá trị điều trị: Dấu hiệu Kussmaul phản ánh RV không có khả năng xử lý tiền tải bổ sung * . Về mặt lý thuyết, điều này có thể ngụ ý rằng việc bù dịch bổ sung sẽ không có lợi.

7 Các phân nhóm phụ của chèn ép tim
- Chèn ép tim cường giao cảm tăng áp (Hypertensive hyperadrenergic tamponade) *
- Chèn ép tim áp lực thấp
- Chèn ép tim với tràn dịch màng ngoài tim vùng không điển hình
- Chèn ép tim với tình trạng xẹp buồng tim không điển hình
7.1 Chèn ép cường giao cảm tăng áp
- Thường thấy nhất ở những bệnh nhân có tiền sử tăng huyết áp và bệnh thận mạn tiến triển.
- Cơ chế: Phản ứng giao cảm-adrenergic quá mức đối với tình trạng đau khổ
- Huyết áp tâm thu có thể đạt tới 200 mm Hg; minh họa mối tương quan kém giữa SBP với cung lượng tim và tưới máu mô
- ⚠️ Sai lầm nghiêm trọng nhất trong điều trị là điều trị tăng huyết áp mà không dẫn lưu dịch màng ngoài tim vì các thuốc hạ huyết áp sẽ làm giảm đáp ứng bù trừ sinh lý, khiến tình trạng huyết động xấu đi.
7.2 Chèn ép tim áp lực thấp
Trong một nghiên cứu, 20% bệnh nhân đáp ứng tiêu chí chẩn đoán chèn ép tim qua đặt ống thông đã được xác định là có IPP thấp hơn (< 7mmHg) trước khi chọc dịch màng ngoài tim.
Điều này có thể xảy ra khi 'giảm thể tích nghiêm trọng' chồng lên trên chèn ép tim.
Giảm thể tích có thể do xuất huyết sau chấn thương nghiêm trọng ở bệnh nhân chèn ép tim cấp hoặc do sử dụng thuốc lợi tiểu kéo dài, lọc máu quá mức và mất nước ở bệnh nhân chèn ép tim bán cấp.
Về mặt lâm sàng; biểu hiện phổ biến nhất của họ là khó thở khi gắng sức .
Dấu hiệu cổ điển khác của chèn ép tim, ví dụ như giãn tĩnh mạch, ít nổi bật hơn (sự suy giảm thể tích nội mạch che dấu dấu hiệu điển hình của chèn ép tim).
Họ đáp ứng các tiêu chí để chẩn đoán chèn ép tim qua đặt ống thông, tuy nhiên, IPP của họ tăng nhẹ.
Siêu âm tim: Các phát hiện không khác với chèn ép cổ điển, ngoại trừ việc IVC không giãn.
Phản ứng huyết động của họ, ví dụ như cải thiện cung lượng tim, dẫn lưu dịch màng ngoài tim để điều trị là tuyệt vời . Tuy nhiên, hiệu quả của việc hồi sức dịch đối với việc cải thiện các chỉ số huyết động của họ vẫn chưa được chứng minh rõ ràng.
Thông thường, bước đầu tiên trong điều trị bao gồm hồi sức thể tích, ví dụ như dịch tinh thể hoặc máu tùy thuộc vào bối cảnh lâm sàng. Điều này có thể có một trong hai hậu quả chung:
- Bệnh nhân ổn định và không còn tình trạng chèn ép tim đáng kể nữa. Những bệnh nhân như vậy vẫn có nguy cơ bị chèn ép tim sau đó, nhưng chúng không phải là trường hợp cấp cứu ngay lập tức.
- Áp lực đổ đầy trung tâm tăng lên, nhưng điều này không dẫn đến cải thiện lâm sàng. Tại thời điểm này, bệnh nhân đã chuyển sang trạng thái chèn ép tim điển hình (hay còn gọi là “chèn ép tim áp lực cao”).
7.3 Chèn ép tim với tràn dịch màng ngoài tim vùng không điển hình
Nguyên nhân: sau phẫu thuật tim, cắt màng ngoài tim
Tràn dịch khu trú, nếu bị giới hạn xung quanh tim trái, có thể không cho thấy một số dấu hiệu lâm sàng và siêu âm tim điển hình của chèn ép tim cổ điển, chẳng hạn như không có tĩnh mạch cổ nổi và xẹp buồng tim phải trên siêu âm.
7.4 Chèn ép tim với tình trạng xẹp buồng tim không điển hình
Khả năng xẹp buồng tim bị ảnh hưởng bởi:
- Sự cân bằng thực giữa hai lực đối lập, IPP hạn chế khả năng giãn nở của các buồng tim trong thì tâm trương và áp lực cuối tâm trương trong tim trong mỗi buồng.
- Độ dày thành của các buồng tim
Xẹp buồng tim bên phải có thể không xảy ra trong các trường hợp áp lực cuối tâm trương thất phải rất cao hoặc thành RV dày lên, bao gồm:
- Phì đại thất phải (RVH)
- Hở van ba lá (TR)
- Buồng tạo nhịp bên phải
- Phối hợp rối loạn chức năng LV nặng
- Tăng áp động mạch phổi (PAH)
8 Chèn ép tim trong tăng áp động mạch phổi
Cơ chế bệnh sinh của tràn dịch màng ngoài tim trong PAH liên quan đến áp lực động mạch phổi tăng cao dẫn đến tăng áp lực đổ đầy tâm thất phải và sau đó là tâm nhĩ phải. RAP tăng sẽ làm giảm khả năng dẫn lưu tĩnh mạch và bạch huyết của màng ngoài tim dẫn đến tích tụ dịch màng ngoài tim.
Sự phát triển của tràn dịch màng ngoài tim trong PAH là một phản ứng bù trừ, hạn chế khả năng giãn của tâm thất phải áp lực cao và do đó ngăn cản vách liên thất và liên nhĩ lệch sang trái. Qua đó, nó duy trì áp lực đổ đầy tim bên trái và cung lượng tim ở một mức độ nào đó (Hình bên phải bên dưới).
⚠️Việc loại bỏ dịch màng ngoài tim trong bối cảnh PAH là cực kỳ nguy hiểm , vì sau khi dẫn lưu, sự hạn chế đối với RV sẽ bị loại bỏ và xảy ra hiện tượng lệch vách ngăn sang trái; dẫn đến tình trạng mất bù huyết động nhanh chóng của bệnh nhân (hình bên trái bên dưới).

Chiến lược điều trị chung:
- Nhìn chung, việc dẫn lưu tràn dịch màng ngoài tim ổn định huyết động ở bệnh nhân PAH là không cần thiết và có nhiều rủi ro.
- Nếu huyết động của bệnh nhân ổn định; có thể thử dùng thuốc lợi tiểu nhẹ nhàng.
- Ở bệnh nhân không ổn định:
Nên thử các biện pháp ↓ hậu tải RV để tối ưu hóa đường cong áp lực-thể tích RV trước khi làm ảnh hưởng đến tính toàn vẹn của cơ chế bảo vệ hạn chế màng ngoài tim. Điều này có thể bao gồm sử dụng thuốc giãn động mạch phổi như oxit nitric, Nitroglycerin * hoặc milrinone * qua dạng hít, và tối ưu hóa quá trình oxy hóa và thông khí (vì tình trạng giảm oxy máu và nhiễm toan gây co mạch động mạch phổi).
- Biện pháp cuối cùng là loại bỏ một lượng dịch tối thiểu là đủ. Dẫn lưu từ từ được khuyến cáo.
- Sự phát triển của tràn dịch màng ngoài tim ở bệnh nhân PAH là một dấu hiệu tiên lượng xấu * .

9 Chẩn đoán phân biệt
9.1 Chấn đoán phân biệt của suy tim phải cấp tính:
Thuyên tắc phổi
Nhồi máu cơ tim thất phải
Tràn khí màng phổi áp lực
9.2 Chẩn đoán phân biệt của suy tim phải mạn tính
Viêm màng ngoài tim co thắt
Bệnh cơ tim hạn chế
Bệnh cơ tim giãn nở
Bệnh phổi đồng mắc
Hở/hẹp van ba lá
Xơ gan
Tràn dịch màng phổi lượng lớn *
10 Đánh giá tại giường
10.1 Siêu âm tim
Mặc dù siêu âm tại giường cho đến nay là công cụ chẩn đoán hữu ích nhất trong việc nhận biết chèn ép tim và đóng vai trò quan trọng cứu sống bệnh nhân trong các phương pháp tiếp cận đối với những bệnh nhân nguy kịch, các dấu hiệu siêu âm tim của chèn ép tim hầu như không chẩn đoán được chèn ép tim trong một số trường hợp * .
Điều quan trọng là phải giải thích các dấu hiệu siêu âm tim trong bối cảnh lâm sàng và bệnh lý đi kèm của bệnh nhân.
Siêu âm tim xác định tràn dịch màng ngoài tim, mặc dù cần phân biệt với tràn dịch màng phổi lượng lớn và mỡ quanh tim.
Siêu âm mô tả kích thước và vị trí của dịch màng ngoài tim. Tràn dịch có thể khu trú hoặc toàn thể. Loại sau được xếp loại thành:
- Nhỏ: khoảng echo trống trong tâm trương < 10 mm
- Trung bình: 10-20mm
- Lớn: > 20mm
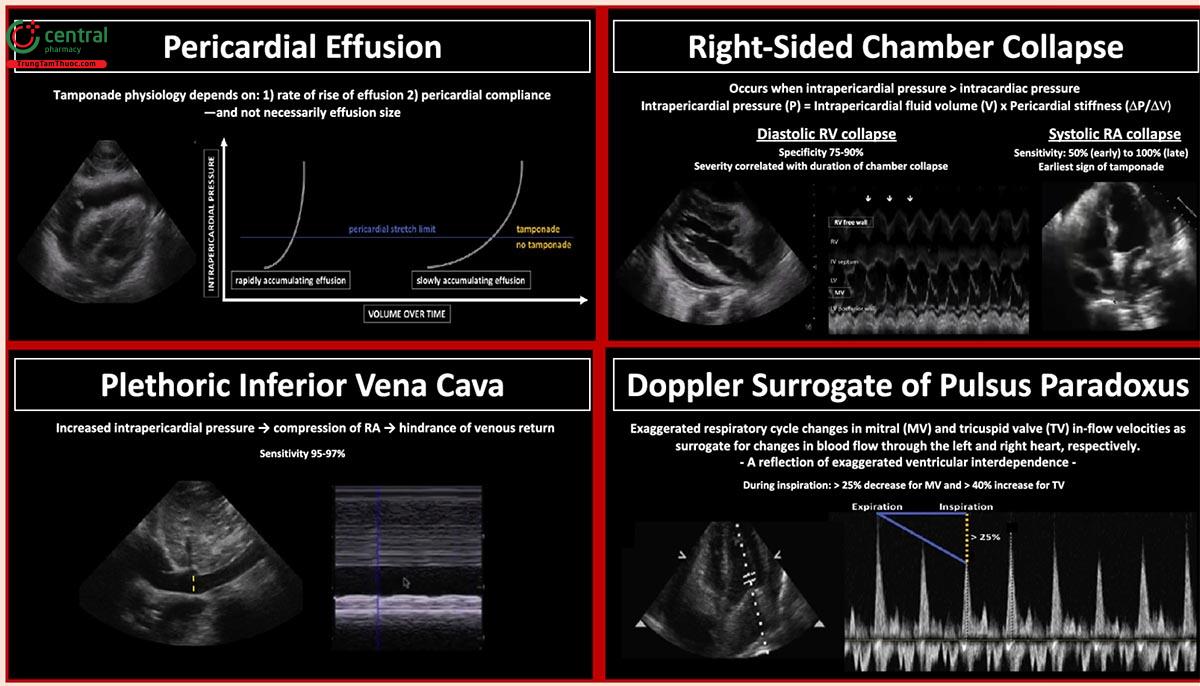
Những dấu hiệu cổ điển về chèn ép tim bao gồm *
Xẹp RA thì tâm trương trên siêu âm 2D
RA xẹp trong thì tâm trương (khi van ba lá và van hai lá đóng) có thể được coi là ' dấu hiệu sớm nhất' của chèn ép tim, mặc dù đó không phải là một dấu hiệu đặc hiệu cao. Thời gian RA xẹp (RA xẹp > 1/3 chu kỳ tim) là dấu hiệu chính xác hơn của chèn ép tim.
Mặc dù xẹp RA là một dấu hiệu nhạy, nhưng giá trị tiên đoán của dấu hiệu này bị ảnh hưởng nặng nề bởi xác suất tiền test của chèn ép tim trên lâm sàng. Ví dụ, ở một bệnh nhân bị bóc tách động mạch chủ và tràn dịch màng ngoài tim (PTP cao), sự hiện diện của xẹp RA trên siêu âm có giá trị tiên đoán dương tính là 89%. Mặt khác, ở một bệnh nhân bị suy giáp và tràn dịch màng ngoài tim lượng ít, sự hiện diện của xẹp RA có PPV là 8%.
Cạm bẫy:
- Kết quả dương tính giả trong tràn dịch màng phổi lượng lớn và mất nước nghiêm trọng.
- Dấu hiệu âm tính giả trong các tình trạng ↑ RAP, ví dụ PAH
Xẹp RV thì tâm trương trên siêu âm 2D
Xẹp RV trong thì tâm trương là dấu hiệu muộn hơn trong chèn ép tim nhưng là dấu hiệu đặc hiệu hơn xẹp RA.
Điều cực kỳ quan trọng là xác định xem xẹp RV trong thì tâm trương (là bệnh lý) hay tâm thu (là bình thường).
Cạm bẫy:
- Xẹp RV thì tâm trương tương đối nhạy (~60%), tuy nhiên, nó có thể vắng mặt nếu có các bệnh lý khác làm tăng áp lực thất phải (ví dụ tăng áp động mạch phổi, nhồi máu cơ tim thất phải, hở van ba lá). Trong tình huống này, xẹp nhĩ trái có thể trở thành một dấu hiệu chẩn đoán hữu ích.
- Xẹp RV thì tâm trương có độ đặc hiệu cao (90%) nhưng nó có thể gặp trong chèn ép tim áp lực thấp hoặc tràn dịch màng phổi trái lượng lớn .

IVC giãn
IVC giãn (kích thước > 2,1 cm với độ xẹp < 50%) có độ nhạy vừa phải nhưng thiếu độ đặc hiệu cho chèn ép tim.
Cạm bẫy:
- Dấu hiệu âm tính giả trong tình trạng giảm thể tích.
- Dấu hiệu dương tính giả trong ↑ RAP: PE diện rộng, PAH, RVMI.
Sự thay đổi dòng chảy vào van hai lá và van ba lá trên Doppler (dấu hiệu của mạch nghịch trên siêu âm tim trong chèn ép tim) *
- Sự biến thiên theo hô hấp sinh lý bình thường của vận tốc dòng vào RV và dòng vào LV lần lượt là < 25% và < 10%.
- Các điểm cắt khác nhau đã được đề xuất để chẩn đoán chèn ép tim. Sự biến thiên của tốc độ dòng vào RV (> 50%) và tốc độ dòng vào LV (> 25%) được thấy trong chèn ép tim * , * .

Tổng hợp các dấu hiệu siêu âm tim

10.2 Điện tâm đồ và XQ ngực
Không phải là một công cụ chẩn đoán nhạy hay đặc hiệu. Các phát hiện trên ECG có thể bao gồm nhịp nhanh xoang, điện thế thấp (biên độ QRS tối đa < 0,5 mV ở các chuyển đạo chi), điện thế luân phiên và không có đặc điểm của thiếu máu cục bộ cơ tim cấp tính *.



10.3 Xét nghiệm lab
Việc xác định nguyên nhân gây tràn dịch màng ngoài tim thường được gợi ý dựa trên bối cảnh lâm sàng nơi nó xảy ra, mức độ tràn dịch và các triệu chứng liên quan.
Nếu không gợi ý, có thể thực hiện các xét nghiệm bao gồm công thức máu, sinh hóa, đông cầm máu, chức năng tuyến giáp, các marker viêm (CRP, ESR), troponin (chỉ khi nghi ngờ myopericardial syndrome), ANA.
👉 Kinh nghiệm: Hiệu suất chẩn đoán của phân tích dịch màng ngoài tim thấp.
11 Tiếp cận chẩn đoán và điều trị
11.1 Mục tiêu
Nhận biết bệnh nhân nguy kịch
Những nỗ lực hồi sức thích hợp nhanh chóng.
Thực hiện ngay POCUS ở những bệnh nhân không ổn định để xác định nguyên nhân có thể giải thích cho tình trạng mất ổn định huyết động của bệnh nhân
Khi có tràn dịch màng ngoài tim trên siêu âm tim tại giường, hãy xác định khả năng xảy ra chèn ép tim bằng một loạt các dấu hiệu từ bệnh sử, bối cảnh lâm sàng và các dấu hiệu siêu âm tim đặc hiệu của chèn ép tim * .
Xác định các phương pháp dẫn lưu an toàn và hợp lý nhất, nếu cần thiết
11.2 Tiếp cận chẩn đoán
Việc nhận biết nhanh chóng bệnh nhân bị chèn ép tim là rất quan trọng vì tình trạng rối loạn huyết động tiềm ẩn có thể tiến triển nhanh chóng, dẫn đến tử vong cho bệnh nhân. Tương tự như vậy, việc xác định các nguyên nhân đe dọa tính mạng của chèn ép tim, ví dụ như bóc tách động mạch chủ và vỡ cơ tim, là rất quan trọng vì những điều này cần có sự can thiệp thích hợp.
Điều quan trọng nữa là tìm kiếm các quá trình bệnh lý khác có thể giải thích sự mất ổn định huyết động (tràn dịch màng ngoài tim vô tội).
Không hiếm trong thực hành, những bệnh nhân sốc có thể bị rối loạn huyết động do nhiều yếu tố, ví dụ sốc hỗn hợp. Ví dụ, sự phát triển của sốc nhiễm trùng ở bệnh nhân tràn dịch màng ngoài tim mạn tính có thể thúc đẩy sự phát triển của sinh lý chèn ép tim tắc nghẽn bên cạnh tính chất phân bố của sốc nhiễm trùng.
Thông tin tổng hợp thu được từ bệnh sử, khám thực thể, ECG và quan trọng nhất là siêu âm tim tại giường là rất quan trọng trong việc ra quyết định chẩn đoán và điều trị,
Hệ thống tính điểm từng bước theo sơ đồ cây đã được đề xuất và có thể được sử dụng để phân loại và đưa ra quyết định điều trị thích hợp cho bệnh nhân tràn dịch màng ngoài tim không bị ngừng tim hay sắp ngừng tim.
Khi có chỉ định phẫu thuật dẫn lưu, ví dụ như bóc tách động mạch chủ type A, không cần sử dụng hệ thống tính điểm này vì rõ ràng bệnh nhân cần được can thiệp khẩn cấp * .

12 Dẫn lưu màng ngoài tim
Chẩn đoán xác định chèn ép tim chỉ được xác định bởi sự cải thiện lâm sàng và các chỉ số huyết động sau dẫn lưu màng ngoài tim, tuy nhiên, không phải tất cả tràn dịch màng ngoài tim (thậm chí lượng nhiều) đều cần phải dẫn lưu, và điều trị bảo tồn có thể là một lựa chọn phù hợp trong một số trường hợp.
Dẫn lưu màng ngoài tim là phương pháp điều trị dứt điểm duy nhất cho chèn ép tim nếu được chỉ định. Cả chọc dịch màng ngoài tim bằng ống thông dưới hướng dẫn siêu âm và phẫu thuật dẫn lưu kèm hoặc không kèm cắt bỏ màng ngoài tim đều có hiệu quả trong việc loại bỏ dịch màng ngoài tim, tuy nhiên trong một số tình trạng nhất định, phương pháp phẫu thuật được ưa thích hơn (được liệt kê dưới đây). Chọc dịch màng ngoài tim dưới hướng dẫn siêu âm là một thủ thuật tương đối an toàn đối với người có kinh nghiệm. Không có chống chỉ định tuyệt đối đối với chọc dịch màng ngoài tim khi bệnh nhân ngừng tim hoặc khi huyết động xấu đi * .
Nhìn chung, chọc dịch màng ngoài tim điều trị không được thực hiện đối với trường hợp tràn máu màng ngoài tim do chấn thương, thay vào đó có thể xem xét phẫu thuật cắt bỏ lồng ngực hồi sức (resuscitative thoracotomy).
Chống chỉ định tương đối với chọc dịch màng ngoài tim bao gồm:
Bóc tách động mạch chủ type A
Vỡ thành tự do tâm thất sau nhồi máu cơ tim cấp
Tràn máu màng ngoài tim do điều trị
Tràn dịch ác tính tái phát
Nghi ngờ viêm màng ngoài tim có mủ
Xuất huyết nội tạng
Tăng áp động mạch phổi nặng (PAP >70 mmHg).
13 Các phương pháp chọc dịch màng tim
Lý tưởng nhất là việc dẫn lưu thường được thực hiện bởi khoa tim mạch (thường là đặt ống dẫn lưu màng ngoài tim) hoặc phẫu thuật tim - lồng ngực (với việc tạo ra một cửa sổ màng ngoài tim ở một số bệnh nhân). Tuy nhiên, những bệnh nhân bị sốc không thể thực hiện ngay các thủ thuật này sẽ cần phải dẫn lưu khẩn cấp. Phần này thảo luận về chọc dịch màng ngoài tim cấp cứu, với lời cảnh báo rằng đây không phải là thủ thuật lý tưởng cho hầu hết bệnh nhân. Những bệnh nhân khác nhau có thể tích tụ những túi dịch sâu nhất ở những vị trí khác nhau.

Phương pháp tiếp cận dưới mũi ức nhìn chung có thể ít được mong muốn hơn vì những lý do sau:
- Kim cần đi một quãng đường dài hơn (đặc biệt ở bệnh nhân béo phì). Điều này có thể khiến không thể tiếp cận được dịch màng ngoài tim bằng kim từ bộ kit đường truyền trung tâm hoặc bộ pigtail catheter. Kim chọc dò tủy sống (LP) có lẽ là cần thiết để loại bỏ dịch từ vị trí dưới mũi ức (nhưng kim này thường không cho phép guidewire luồn qua nó).
- Đường tiếp cận dưới mũi ức có nguy cơ rách gan gây tràn máu phúc mạc.

Phương pháp tiếp cận cạnh ức hoặc đỉnh (qua thành ngực) có thể cho phép tiếp cận dịch dễ dàng hơn.
- Nếu phương pháp tiếp cận cạnh ức được thực hiện, hãy tránh động mạch vú trong, động mạch này thường chạy dọc phía bên ngoài xương ức vài cm. Lý tưởng nhất là động mạch vú trong có thể được xác định bằng siêu âm Doppler với đầu dò linear và đặc biệt tránh đi.
- Nâng đầu giường có thể khiến dịch dịch chuyển sang phân bố về phía trước hơn, tạo điều kiện thuận lợi cho việc chọc dịch màng ngoài tim bằng đường tiếp cận cạnh xương ức hoặc đỉnh.
- Nên đâm kim ngay bờ trên xương sườn để tránh bó mạch thần kinh (tương tự như chọc dịch màng phổi).
- Lý tưởng nhất là việc chèn kim nên được thực hiện bằng hình ảnh trực tiếp (sử dụng phương pháp tiếp cận in-plane). Nên sử dụng áp lực âm liên tục để hút dịch ngay khi kim đâm vào màng ngoài tim. Lý tưởng nhất là đầu kim được nhìn thấy khi đang đi vào khoang màng ngoài tim.
- Nếu dịch màu hổ phách xuất hiện, thì dịch có thể được hút để điều trị (hoặc có thể chèn dây wire & catheter).
- Nếu dịch có máu xuất hiện, có thể có một số nhầm lẫn về việc kim nằm ở màng ngoài tim hay tâm thất. Điều này có thể được phân biệt nhanh chóng bằng cách tiêm nước muối có khuấy động (agitated saline) dưới sự hướng dẫn của siêu âm. Lý tưởng nhất là các bong bóng sẽ xuất hiện trong màng ngoài tim, xác nhận vị trí trong màng ngoài tim.
14 Hồi sức
Trong một số trường hợp, không thể dẫn lưu màng ngoài tim ngay lập tức. Các biện pháp sau đây có thể là cầu nối đến điều trị dứt điểm (dẫn lưu màng ngoài tim). Hãy tuân theo 7 nguyên tắc quan trọng để cứu sống bệnh nhân của bạn!
1. Không hồi sức quá mức cho bệnh nhân của bạn bằng dịch truyền khi không có tình trạng mất thể tích rõ ràng trên lâm sàng .
- Giảng dạy rằng chèn ép tim là một tình trạng phụ thuộc vào tiền tải; yêu cầu bù dịch là quá đơn giản. Sự phụ thuộc lẫn nhau của hai tâm thất đóng vai trò quan trọng hơn nhiều trong việc xác định cung lượng tim LV so với tiền tải RV * . Một số nghiên cứu cho thấy bù dịch không phải lúc nào cũng có lợi trong việc chèn ép tim * .
- Hồi sức bù dịch nên được thực hiện hết sức thận trọng.
Những bệnh nhân bị giảm thể tích đặc biệt dễ bị chèn ép tim (chèn ép áp lực thấp). Những bệnh nhân như vậy có thể được ổn định bằng cách truyền dịch. Trong các tình huống khác, hãy cực kỳ thận trọng và truyền dịch (nếu cần) dưới sự theo dõi cẩn thận.
Sự xuất hiện dấu hiệu Kussmaul có thể là dấu hiệu cho thấy sức ép màng ngoài tim đã vượt quá giới hạn và việc bổ sung dịch không có lợi * .
2. Tránh dùng thuốc lợi tiểu ngoại trừ trong một số tình trạng nhất định như bệnh nhân có huyết động ổn định với tăng áp động mạch phổi - có thể cân nhắc sử dụng thuốc lợi tiểu nhẹ.
3. Hỗ trợ thuốc vận mạch (ví dụ norepinephrine) có thể được sử dụng như một cầu nối tạm thời đến khi chọc dịch màng ngoài tim.
4. Tránh dùng thuốc tăng co bóp khi có thể; vì sự kích thích co bóp cơ tim nội sinh thường đạt mức tối đa ở những bệnh nhân này.
Bệnh nhân bị chèn ép tim có hạn chế về đổ đầy tâm trương và thể tích nhát bóp. Do đó cung lượng tim của họ phụ thuộc rất nhiều vào nhịp tim.
Hầu hết bệnh nhân sẽ phát triển nhịp tim nhanh bù trừ, ngoại trừ những người đang dùng thuốc làm thay đổi nhịp tim, cũng như khi chèn ép tim có liên quan đến suy giáp .
Nếu nhịp tim của bệnh nhân bình thường hoặc nhịp tim chậm một cách không thích hợp, việc sử dụng thuốc tăng co bóp cơ tim (ví dụ epinephrine) để tăng nhịp tim có thể có lợi * .
5. Tránh đặt nội khí quản và thông khí cơ học khi có thể, vì thông khí áp lực dương có thể làm giảm khả năng làm đổ đầy tim hơn nữa.
Nếu bệnh nhân cần đặt nội khí quản vì một số lý do khác, thông thường nên dẫn lưu màng ngoài tim trước khi đặt nội khí quản .
Sử dụng đặt nội khí quản trung hòa huyết động * , Sử dụng PEEP tối thiểu và áp lực thở vào thấp.
6. Tránh dùng thuốc giãn mạch , ví dụ như nitrat, vì điều này sẽ làm ảnh hưởng đến phản ứng co mạch bù trừ.
7. Giảm áp lực khoang màng ngoài tim. Điều cần thiết là xác định và nhanh chóng đảo ngược các yếu tố góp phần khác dẫn đến áp lực bên ngoài gia tăng đang đè lên các buồng tim trong thì tâm trương. Một số biện pháp can thiệp bổ trợ có thể gián tiếp làm giảm áp lực màng ngoài tim:
Dẫn lưu tràn dịch màng phổi lượng lớn.
Giảm áp lực trong ổ bụng.
Tránh PEEP quá cao (ở những bệnh nhân được đặt nội khí quản).
15 Chèn ép tim trong ngừng tim
Việc ép ngực đơn độc không chắc sẽ có ích trong tình huống này.
Các lựa chọn khả thi duy nhất bao gồm:
- Chọc dịch màng ngoài tim ngay lập tức.
- Phẫu thuật lồng ngực ngay lập tức.
Việc dẫn lưu màng ngoài tim có lẽ nên được ưu tiên trước khi ép ngực.

16 Chèn ép tim và rung nhĩ với đáp ứng thất nhanh
AF đáp ứng thất nhanh được định nghĩa là tần số thất trên 100 lần/phút. Bệnh nhân AF có thể có đáp ứng thất nhanh trong trạng thái catecholamine cao, sốt, v.v. tuy nhiên AF hiếm khi là nguyên nhân gây mất ổn định (kẻ ngoài cuộc vô tội) trừ khi tần số tim cao hơn 130-150 lần/phút.
Bệnh nhân bị chèn ép tim có khả năng dung nạp rung nhĩ kém. Tại sao?
Chèn ép tim gây xẹp RV tâm trương sớm → ↓ đổ đầy tâm trương RV trong giai đoạn thụ động.
Do đó sự đổ đầy RV phụ thuộc chặt chẽ hơn vào cú đá nhĩ (atrial kick). Sự co tâm nhĩ này bị mất trong AF.
Mặc dù những bệnh nhân này có khả năng dung nạp kém với AF, thử nghiệm các thuốc kiểm soát tần số không an toàn vì hầu hết các loại thuốc này đều có đặc tính giãn mạch có thể làm giảm đáp ứng bù trừ với chèn ép tim, dẫn đến tình trạng bệnh nhân xấu đi.
Kiểm soát nhịp thường không hữu ích trong AF mạn tính vì ngay cả khi nhịp được chuyển thành nhịp xoang, cung lượng tim sẽ không cải thiện đáng kể (nhĩ đang choáng – atrial stuning).
AF đáp ứng thất nhanh sẽ thường chậm lại khi tình trạng tổn thương sinh lý cấp tính được giải quyết.
👉 Kinh nghiệm: sự hiện diện của AF không làm sai lệch cách giải thích sự biến đổi dòng vào hai lá và ba lá trên Doppler.
17 TÓM TẮT LẠI
Đừng để bị lừa bởi huyết áp! Hạ huyết áp là dấu hiệu muộn trong một trạng thái sốc. Hơn nữa, chèn ép tim tăng áp có biểu hiện huyết áp cao. Chỉ số sốc là một marker tốt hơn để xác định ↑ nhịp tim trong mối liên hệ với huyết áp tâm thu.
Không phải tất cả tràn dịch màng ngoài tim đều là kẻ thù. Tràn dịch màng ngoài tim trong PAH là một phản ứng bù trừ của cơ thể chúng ta để bảo tồn cung lượng tim LV. Thông thường, việc dẫn lưu tràn dịch dẫn đến kết quả kém.
Đừng nhầm lẫn tràn dịch màng phổi và mỡ màng ngoài tim với tràn dịch màng ngoài tim.
Hãy nhớ rằng IVC giãn không đặc hiệu cho chèn ép tim và cũng được thấy ở các tình trạng tăng gánh RV (ví dụ tăng áp động mạch phổi, nhồi máu cơ tim thất phải, thuyên tắc phổi diện rộng, suy tim hai tâm thất)
Nếu bạn nhận thấy bất kỳ buồng tim nào xẹp trên siêu âm, hãy tạm dừng ở đó và xác định xem nó xẹp trong tâm thu hay tâm trương. Xẹp tâm thu có thể xảy ra trong trạng thái giảm thể tích.
Trong chèn ép tim, 'sự phụ thuộc lẫn nhau của tâm thất' được thắt chặt hơn. Điều này giải thích sự phát triển của mạch nghịch lý.
Sự biến thiên dòng chảy vào van hai lá và van ba lá trên Doppler là dấu hiệu siêu âm tim của mạch nghịch trong chèn ép tim.
Luôn nghĩ về nguyên nhân gây ra chèn ép tim. Nó có thể gây nguy hiểm đến tính mạng hơn là chèn ép tim.
Khi chèn ép tim bị nghi ngờ dựa trên một chùm dấu hiệu, công việc vẫn chưa hoàn thành! Sốc hỗn hợp không phải là hiếm trong thực tế. Thực hiện siêu âm tim trên từng bệnh nhân bị sốc.
Những bệnh nhân nguy kịch nhất xứng đáng được điều trị tích cực nhất. Chọc dò màng ngoài tim không chống chỉ định đối với những bệnh nhân nguy kịch hoặc những bệnh nhân bị ngừng tim. Trong chèn ép tim do chấn thương, phẫu thuật mở lồng ngực hồi sức được chỉ định.
Lợi ích của việc thực hiện ép ngực đối với bệnh nhân ngừng tim do chèn ép tim vẫn đang là câu hỏi.
Luôn điều chỉnh cách điều trị của bạn phù hợp với sinh lý của bệnh nhân. Những bệnh nhân đang ở phần cuối của nguồn dự trữ sinh lý của họ sẽ cực kỳ nhạy cảm thậm chí là chỉ với một sai sót nhỏ. Việc kiểm soát tần số ở những bệnh nhân AF đáp ứng thất nhanh có thể phản tác dụng trong những tình huống như vậy.
Đừng hồi sức quá mức cho bệnh nhân của bạn bằng bù dịch. Nó có thể phản tác dụng vì nó làm xấu đi tình trạng vách liên thất phồng sang trái, làm giảm cung lượng tim LV.
18 Phụ lục


19 Tài liệu tham khảo
Tìm hiểu sâu hơn
The Pericardium (FOAMcast) - https://foamcast.org/2016/08/08/episode-54-the-pericardium/
Acute Myopericardial Syndromes (EM:RAP) - https://www.emrap.org/corependium/chapter/recMrI1YMzIvGyWyF/Acute-Myopericardial-Syndromes?MainSearch=%22myopericardial+syndrome%22&SearchType=%22text%22
The Hemodynamically Neutral Intubation (EMcrit RACC) - https://emcrit.org/emcrit/hemodynamically-neutral-intubation/
Pericardial Tamponade (Core Ultrasound) - https://www.coreultrasound.com/pericardial-tamponade/
1. Mekontso Dessap A, Chew MS. Cardiac tamponade. Intensive Care Med. 2018;44(6):936-939. doi:10.1007/s00134-018-5191-z
2. Ariyarajah, V., & Spodick, D. H. (2007). Cardiac tamponade revisited: A postmortem look at a cautionary case. Texas Heart Institute Journal, 34(3), 347–351.
3. APA Bodson, Laurent; Bouferrache, Koceïla; Vieillard-Baron, Antoine Cardiac tamponade, Current Opinion in Critical Care: October 2011 – Volume 17 – Issue 5 – p 416-424 doi: 10.1097/MCC.0b013e3283491f27
4. Ojeda, W., & Martínez-Toro, J. A. (2006). Diagnosis and management of pericardial effusions. Puerto Rico Health Sciences Journal, 25(3), 255–258.
https://doi.org/10.4330/wjc.v3.i5.135
5. Schairer, J. R., Biswas, S., Keteyian, S. J., & Ananthasubramaniam, K. (2011). A systematic approach to evaluation of pericardial effusion and cardiac tamponade. Cardiology in Review, 19(5), 233–238. https://doi.org/10.1097/CRD.0b013e31821e202c
6. Argulian, E., & Messerli, F. (2013). Misconceptions and facts about pericardial effusion and tamponade. American Journal of Medicine, 126(10), 858–861.
https://doi.org/10.1016/j.amjmed.2013.03.022
7. Reddy, P. S., Curtiss, E. I., & Uretsky, B. F. (1990). Spectrum of hemodynamic changes in cardiac tamponade. The American Journal of Cardiology, 66(20), 1487–1491.
https://doi.org/10.1016/0002-9149(90)90540-H
8. Imazio, M., & Adler, Y. (2013). Management of pericardial effusion. European Heart Journal, 34(16), 1186–1197. https://doi.org/10.1093/eurheartj/ehs372
9. Argulian, E., Herzog, E., Halpern, D. G., & Messerli, F. H. (2012). Paradoxical hypertension with cardiac tamponade. American Journal of Cardiology, 110(7), 1066–1069. https://doi.org/10.1016/j.amjcard.2012.05.042
10. Vakamudi, S., Ho, N., & Cremer, P. C. (2017). Pericardial Effusions: Causes, Diagnosis, and Management. Progress in Cardiovascular Diseases, 59(4), 380–388.
https://doi.org/10.1016/j.pcad.2016.12.009
11. Shabetai, R. (2004). Pericardial effusion: Haemodynamic spectrum. Heart, 90(3), 255–256. https://doi.org/10.1136/hrt.2003.024810
12. Kapoor, T., Locurto, M., Farina, G. A., & Silverman, R. (2012). Hypotension is uncommon in patients presenting to the emergency department with non-traumatic cardiac tamponade. Journal of Emergency Medicine, 42(2), 220–226.
https://doi.org/10.1016/j.jemermed.2010.05.071
13. Rowan, S. B., & Krantz, M. J. (2006). Paradoxical decrease in blood pressure after relief of cardiac tamponade: The role of sympathetic activity. Medical Science Monitor, 12(2), 16–20.
14. Sagristà-Sauleda, J., Angel, J., Sambola, A., Alguersuari, J., Permanyer-Miralda, G., & Soler-Soler, J. (2006). Low-pressure cardiac tamponade: Clinical and hemodynamic profile. Circulation, 114(9), 945–952.
https://doi.org/10.1161/CIRCULATIONAHA.106.634584
15. Grumann, A., Baretto, L., Dugard, A., Morera, P., Cornu, E., Amiel, J. B., & Vignon, P. P. (2012). Localized cardiac tamponade after open-heart surgery. Annals of Thoracic and Cardiovascular Surgery, 18(6), 524–529. https://doi.org/10.5761/atcs.oa.11.01855
16. Adams, J. R., Tonelli, A. R., Rokadia, H. K., & Duggal, A. (2015). Cardiac tamponade in severe pulmonary hypertension: A therapeutic challenge revisited. Annals of the American Thoracic Society, 12(3), 455–460.
https://doi.org/10.1513/AnnalsATS.201410-453CC
17. Fenstad, E. R., Le, R. J., Sinak, L. J., Maradit-Kremers, H., Ammash, N. M., Ayalew, A. M., … Kane, G. C. (2013). Pericardial effusions in pulmonary arterial hypertension: Characteristics, prognosis, and role of drainage. Chest, 144(5), 1530–1538. https://doi.org/10.1378/chest.12-3033
18. Plotnick, G. D., Rubin, D. C., Feliciano, Z., & Ziskind, A. A. (1995). Pulmonary hypertension decreases the predictive accuracy of echocardiographic clues for cardiac tamponade. Chest, 107(4), 919–924. https://doi.org/10.1378/chest.107.4.919
19. Plotnick, G. D., Rubin, D. C., Feliciano, Z., & Ziskind, A. A. (1995). Pulmonary hypertension decreases the predictive accuracy of echocardiographic clues for cardiac tamponade. Chest, 107(4), 919–924. https://doi.org/10.1378/chest.107.4.919
20. Sahay, S., & Tonelli, A. R. (2013). Pericardial effusion in pulmonary arterial hypertension. Pulmonary Circulation, 3(3), 467–477. https://doi.org/10.1086/674302
21. Yurtseven, N., Karaca, P., Kaplan, M., Ozkul, V., Tuygun, A. K., Aksoy, T., Canik, S., & Kopman, E. (2003). Effect of nitroglycetin inhalation on patients with pulmonary hypertension undergoing mitral valve replacement surgery. Anesthesiology, 99(4), 855–858. https://doi.org/10.1097/00000542-200310000-00017
22. Sablotzki, A., Startzmann, W., Scheubel, R., Grond, S., & Czeslick, E. G. (2005). Selective pulmonary vasodilation with inhaled aerosolized milrinone in heart transplant candidates. Canadian Journal of Anesthesia, 52(10), 1076–1082.
https://doi.org/10.1007/bf03021608
23. Opotowsky, A. R., Ojeda, J., Rogers, F., Prasanna, V., Clair, M., Moko, L., … Forfia, P. R. (2012). A simple echocardiographic prediction rule for hemodynamics in pulmonary hypertension. Circulation: Cardiovascular Imaging, 5(6), 765–775.
https://doi.org/10.1161/CIRCIMAGING.112.976654
24. Vaska, K., Wann, L. S., Sagar, K., & Klopfenstein, H. S. (1992). Pleural effusion as a cause of right ventricular diastolic collapse. Circulation, 86(2), 609–617.
https://doi.org/10.1161/01.CIR.86.2.609
25. Merce, J., Sagrista-Sauleda, J., Permanyer-Miralda, G., Evangelista, A., & Soler- Soler, J. (1999). Correlation between clinical and Doppler echocardiographic findings in patients with moderate and large pericardial effusion: Implications for the diagnosis of cardiac tamponade. American Heart Journal, 138(4 I), 759–764.
https://doi.org/10.1016/S0002-8703(99)70193-6
26. Klein, A. L., Abbara, S., Agler, D. A., Appleton, C. P., Asher, C. R., Hoit, B., … White, R. D. (2013). American society of echocardiography clinical recommendations for multimodality cardiovascular imaging of patients with pericardial disease: Endorsed by the society for cardiovascular magnetic resonance and society of cardiovascular computed tomography. Journal of the American Society of Echocardiography, 26(9), 965-1012.e15. https://doi.org/10.1016/j.echo.2013.06.023
27. Lancellotti, P., Price, S., Edvardsen, T., Cosyns, B., Neskovic, A. N., Dulgheru, R., Flachskampf, F. A., Hassager, C., Pasquet, A., Gargani, L., Galderisi, M., Cardim, N., Haugaa, K. H., Ancion, A., Zamorano, J. L., Donal, E., Bueno, H., & Habib, G. (2015). The use of echocardiography in acute cardiovascular care: recommendations of the European Association of Cardiovascular Imaging and the Acute Cardiovascular Care Association. European Heart Journal. Acute Cardiovascular Care, 4(1), 3–5. https://doi.org/10.1177/2048872614568073
28.Imazio, M., & Adler, Y. (2013). Management of pericardial effusion. European Heart Journal, 34(16), 1186–1197. https://doi.org/10.1093/eurheartj/ehs372
29. Sherbino, J. (2009). Does This Patient With a Pericardial Effusion Have Cardiac Tamponade? Annals of Emergency Medicine, 53(3), 390–391.
https://doi.org/10.1016/j.annemergmed.2008.02.015
30. Sagristà-Sauleda, J., Mercé, J., Permanyer-Miralda, G., & Soler-Soler, J. (2000). Clinical clues to the causes of large pericardial effusions. American Journal of Medicine, 109(2), 95–101. https://doi.org/10.1016/S0002-9343(00)00459-9
31. Ristić, A. D., Imazio, M., Adler, Y., Anastasakis, A., Badano, L. P., Brucato, A., … Charron, P. (2014). Triage strategy for urgent management of cardiac tamponade: A position statement of the European Society of Cardiology Working Group on Myocardial and Pericardial Diseases. European Heart Journal, 35(34), 2279–2284.
https://doi.org/10.1093/eurheartj/ehu217
32. Cruz, I., Stuart, B., Caldeira, D., Morgado, G., Gomes, A. C., Almeida, A. R., … Pereira, H. (2015). Controlled pericardiocentesis in patients with cardiac tamponade complicating aortic dissection: experience of a centre without cardiothoracic surgery. European Heart Journal. Acute Cardiovascular Care, 4(2), 124–128.
https://doi.org/10.1177/2048872614549737
33. EMCrit RACC Podcast 216 – The Hemodynamically Neutral Intubation. (n.d.). Retrieved July 11, 2020, from https://emcrit.org/emcrit/hemodynamically-neutral-intubation/
34. Konstam, M. A., Kiernan, M. S., Bernstein, D., Bozkurt, B., Jacob, M., Kapur, N. K., … Ward, C. (2018). Evaluation and Management of Right-Sided Heart Failure: A Scientific Statement From the American Heart Association. Circulation (Vol. 137).
https://doi.org/10.1161/CIR.0000000000000560
35. Sagristá-Sauleda, J., Angel, J., Sambola, A., & Permanyer-Miralda, G. (2008). Hemodynamic effects of volume expansion in patients with cardiac tamponade.
36. Circulation, 117(12), 1545–1549.
https://doi.org/10.1161/CIRCULATIONAHA.107.737841

